1. 서론
2. 주요 변경사항
3. 2024 AUA/SUFU Guideline Statements
EVALUATION AND DIAGNOSIS
SHARED DECISION-MAKING
NON-INVASIVE THERAPIES
PHARMACOTHERAPY
MINIMIALLY INVASIVE THERAPIES
INVASIVE THERAPIES
INDWELLING CATHETERS
BPH and OAB
4. 결론
1. 서론
2024년 4월 23일 AUA (American Urological Association)와 SUFU (the Society of Urodynamics, Female Pelvic Medicine, and Urogenital Reconstruction)는 과민성방광(OAB, overactive bladder)에 대한 새로운 진료지침을 발표했다 [1]. 2019년 가이드라인이 개정되고, 2022년 anticholinergic medication과 dementia risk에 관한 SUFU white paper가 발표된 이후, 올해 새로운 가이드인 2024 AUA Annual Meeting (2024년 5월 3-6일, San Antonio, Texas)에 맞춰 발표되었다. 새로 개정된 지침에는 evaluation/initial diagnosis, shared decision-making, non- invasive therapies, pharmacologic therapies, minimally invasive procedures, invasive therapies, indwelling catheters, OAB와 BPH (benign prostatic hyperplasia)를 동반한 OAB의 치료 등을 포괄하는 33가지 권고 사항이 포함되어 있으며, 159개 연구를 기반으로 개발되었다고 밝히고 있다.
2. 주요 변경사항
AUA에서 밝히고 있는 새로운 가이드라인의 주목할만한 내용은 다음과 같다 [2].
1.OAB 환자의 동반질환을 평가할 때 기타 기여 요인(medical comorbidity, obesity, constipation, pelvic floor dysfunction 등)을 포함하도록 확장하였다.
2.적절한 약물치료를 위해 추가논의를 할 것을 권고사항에 포함하였다.
3.단계적 치료(step therapy) 개념 대신 가장 적절한 관리 전략을 선택하기 위한 공동 의사 결정(shared decision-making)의 중요성을 강조하였다.
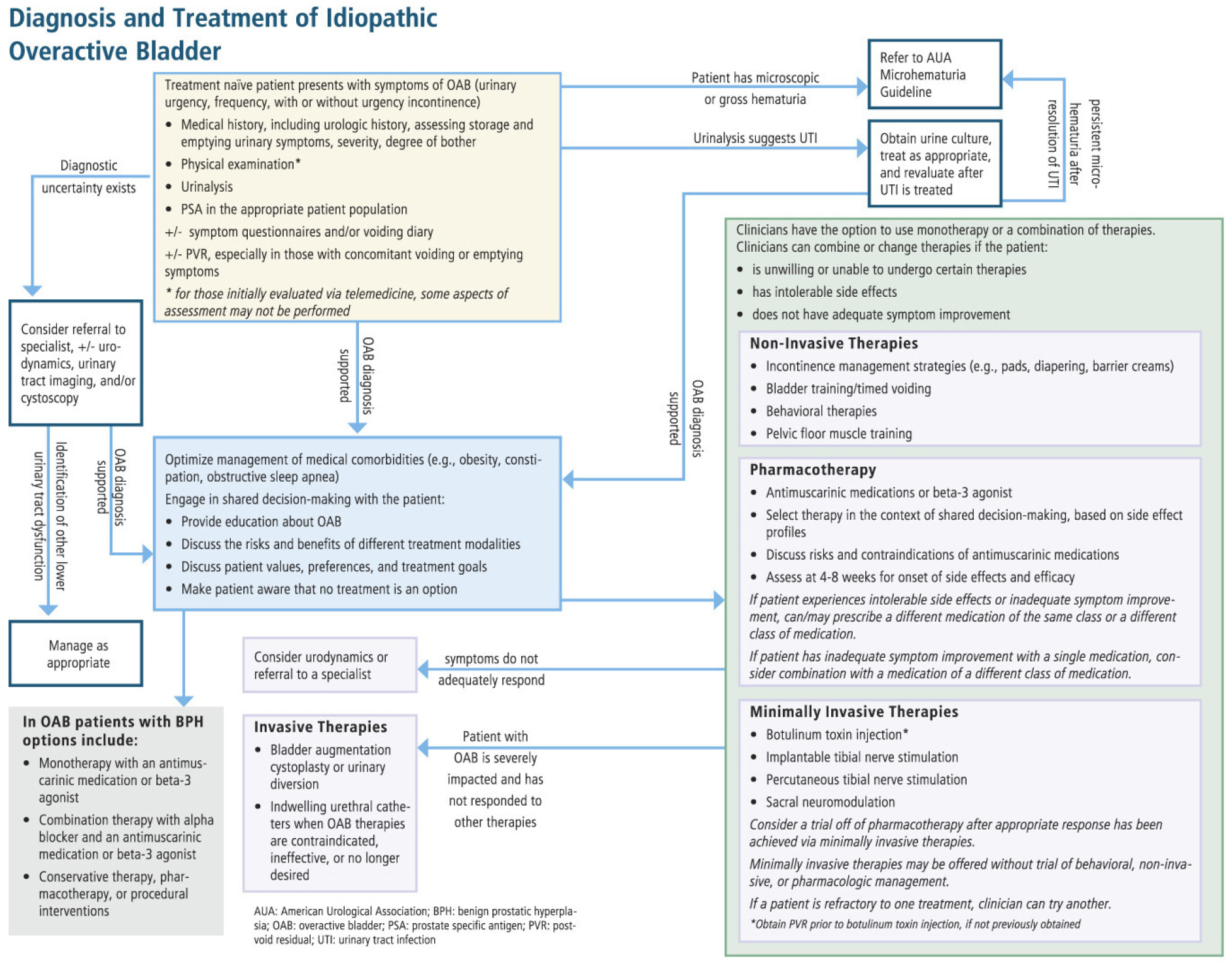
새롭게 발표된 가이드라인을 보다 자세히 펴보면 눈에 띄는 사항이 있다. 가장 큰 변화는 위에서도 밝혔듯 단계적 치료(step therapy)대신 환자와 의사의 공동 의사 결정을 강조했다는 점이다. 행동치료 이후 약물치료, 그 다음 단계로 Botulinum toxin injection 또는 neuromodulation 등의 minimally invasive therapies로 진행하는 단계별 치료가 아니라 환자가 의사가 제공하는 정확한 정보에 입각하여 치료 방법을 선택하거나 혹은 아무 치료도 하지 않는 방법도 있음을 인지하도록 권고하고 있는 점(Statement 9)이 이번 가이드라인의 가장 주목할만한 변화 중 하나로 생각한다. 이는 동일한 상태에 대해 여러 치료 옵션이 존재하고 임상적 결과가 상대적으로 큰 차이가 없다고 볼 수 있는 OAB와 같은 질병군에서 특히 중요하고 환자에게 질환과 치료에 대한 교육과 설명을 강조했다고 볼 수 있다. 본 가이드라인은 치료 옵션을 요실금 관리(incontinence management strategies), 행동치료(behavioral therapies), 동반 질환의 적절한 관리(optimization of comorbidities), 비침습적 치료(non-invasive therapies), 약물치료(pharmacologic therapies), 최소 침습적 치료(minimally invasive therapies), 침습적 치료(invasive therapies), 유치도뇨관(indwelling catheters)으로 나누어 포괄적으로 설명하고 있다 [표 1].
표 1.
Treatment Categories for OAB
또한 새로운 지침은 항무스카린제의 잠재적 인지기능저하 등의 부작용 위험에 집중하고 있으며 이에 대해 환자에게 명확히 주지 시키고, 적절한 처방을 선택할 것을 강조하고 있다(Statement 17-21). 또한 OAB 환자 중 BPH가 동반된 남성 환자를 별도로 언급하여, BPH와 OAB를 보다 포괄적으로 진료하도록 유도하고 있다(Statement 32-33). 이는 기존 지침이 주로 여성 환자에게 초점을 맞췄던 것과는 대조된다고 할 수 있다.
그 밖에 새로운 지침은 다양한 외적 요인들(obesity, constipation, pelvic organ prolapse, genitourinary syndrome of menopause, glucosuria, obstructive sleep apnea, anxiety, depression, tobacco use 등)의 영향을 포함시켜 기존 지침을 확장, 다양한 요인들이 OAB 증상에 미치는 영향을 고려하여 치료 계획을 세울 것을 권고하고 있다(Statement 7). 그리고 OAB 환자의 초기 진료와 추적 관리를 위한 telemedicine의 사용을 언급하고 있다(Statement 2). 이는 제한된 환경에서 이전의 혹은 외부의 검사를 이용하여 진찰 없이 OAB를 진단하고, 이후 치료에 대한 반응을 평가하고, 약물 조절, 치료 변경을 고려할 때 편리한 이득을 말하는데 telemedicine의 자세한 방법을 언급하고 있지 않고 있다. 이러한 telemedicine의 도입이 OAB 환자의 치료에 대한 저변을 확장시킬 수 있을 지는 아직은 지켜봐야 할 것으로 생각된다. 기타 진단과정에 관한 내용은 이전과 크게 달라진 점은 없다고 할 수 있다 [그림 1].
3. 2024 AUA/SUFU Guideline Statements
EVALUATION AND DIAGNOSIS
STATEMENT 1: In the initial office evaluation of patients presenting with symptoms suggestive of OAB, clinicians should:
a) Obtain a medical history with comprehensive assessment of bladder symptoms,
b) Conduct a physical examination, and
c) Perform a urinalysis to exclude microhematuria and infection.
(Clinical Principle)
초기 진료실 평가에서 과민성방광(OAB) 증상이 의심되는 환자에게 의사는 다음을 시행해야 한다:
a) 방광 증상에 대한 포괄적인 평가를 포함한 병력을 확인한다.
b) 신체 검사를 실시한다.
c) 현미경적 혈뇨와 감염을 배제하기 위해 소변 검사를 시행한다.
STATEMENT 2: Clinicians may offer telemedicine to initially evaluate patients with symptoms suggestive of OAB with the understanding that a physical exam will not be performed, and urinalysis should be obtained at a local laboratory (or recent lab results reviewed, if available). (Expert Opinion)
환자가 신체 검사를 수행하지 않는다는 점을 이해한다면, 의사는 OAB 증상이 의심되는 환자의 초기 평가를 위해 telemedicine을 제공할 수 있다. 소변 검사는 지역 검사실에서 시행하거나, 가능하다면 최근의 검사결과를 확인해야 한다.
STATEMENT 3: Clinicians may obtain a post-void residual in patients with symptoms suggestive of OAB to exclude incomplete emptying or urinary retention, especially in patients with concomitant voiding or emptying symptoms. (Clinical Principle)
의사는 배뇨증상이 동반된 환자에서 불완전 배출 또는 요폐를 배제하기 위해 OAB 증상이 의심되는 환자의 배뇨 후 잔뇨량을 측정할 수 있다.
STATEMENT 4: Clinicians may obtain a symptom questionnaire and/or a voiding diary in patients with symptoms suggestive of OAB to assist in the diagnosis of OAB, exclude other disorders, ascertain the degree of bother, and/or evaluate treatment response. (Clinical Principle)
의사는 OAB 진단을 돕고, 다른 질환을 배제하며, 불편 정도를 파악하고/또는 치료 반응을 평가하기 위해 OAB 증상이 의심되는 환자에게 증상 설문지 및/또는 배뇨 일지를 시행할 수 있다.
STATEMENT 5: Clinicians should not routinely perform urodynamics, cystoscopy, or urinary tract imaging in the initial evaluation of patients with OAB. (Clinical Principle)
의사는 OAB 환자의 초기 평가에서 요역동학 검사, 비뇨내시경 검사 또는 영상의학 검사를 일상적으로 수행해서는 안 된다.
STATEMENT 6: Clinicians may perform advanced testing, such as urodynamics, cystoscopy, or urinary tract imaging in the initial evaluation of patients with OAB when diagnostic uncertainty exists. (Clinical Principle)
의사는 진단이 불확실한 경우에는 OAB 환자의 초기 평가에서 요역동학 검사, 비뇨내시경 검사 또는 영상의학 검사와 같은 검사를 시행할 수 있다.
STATEMENT 7: Clinicians should assess for comorbid conditions in patients with OAB that may contribute to urinary frequency, urgency, and/or urgency urinary incontinence and should educate patients on the role that managing these conditions can have on bladder symptoms. (Expert Opinion)
OAB 환자에서 빈뇨, 요절박 및/또는 절박성 요실금에 기여할 수 있는 동반 질환을 평가하고, 이러한 요소가 하부요로증상에 미치는 역할에 대해 환자에게 교육해야 한다.
STATEMENT 8: Clinicians may use telemedicine for follow-up visits with patients with OAB. (Expert Opinion)
의사는 OAB 환자와의 추적 관찰을 위해 telemedicine을 사용할 수 있다.
SHARED DECISION-MAKING
STATEMENT 9: Clinicians should engage in shared decision-making with patients with OAB taking into consideration the patient’s expressed values, preferences, and treatment goals in order to help them make an informed decision regarding different treatment modalities or to explore the option of no treatment. (Clinical Principle)
의사는 OAB 환자가 서로 다른 치료 방법에 대해 정보에 입각한 결정을 내릴 수 있도록 환자의 가치, 선호도 및 치료 목표를 고려한 공동 의사 결정을 수행해야 한다.
NON-INVASIVE THERAPIES
STATEMENT 10: Clinicians should discuss incontinence management strategies (eg, pads, diapering, barrier creams) with all patients who have urgency urinary incontinence. (Expert Opinion)
의사는 절박성 요실금이 있는 모든 환자에게 요실금 관리 방법(예: 패드, 기저귀, 보호 크림)에 대해 논의해야 한다.
STATEMENT 11: Clinicians should offer bladder training to all patients with OAB (Strong Recommendation; Evidence Level: Grade A)
의사는 모든 OAB 환자에게 방광 훈련(bladder training)을 제공해야 한다.
STATEMENT 12: Clinicians should offer behavioral therapies to all patients with OAB. (Clinical Principle)
의사는 모든 OAB 환자에게 행동 치료(behavioral therapy)을 제공해야 한다.
STATEMENT 13: Clinicians may offer select non-invasive therapies to all patients with OAB. (Clinical Principle)
의사는 모든 OAB 환자에게 선택적인 비침습적 치료(pelvic floor muscle therapy, transcutaneous tibial nerve stimulation, transvaginal electrical stimulation, yoga 등)을 제공할 수 있다.
STATEMENT 14: In patients with OAB whose symptoms do not adequately respond to monotherapy, clinicians may combine one or more of the following: behavioral therapy, non-invasive therapy, pharmacotherapy, and/or minimally invasive therapies. (Expert Opinion)
단일 요법에 충분히 반응하지 않는 OAB 환자에게 의사는 행동 치료, 비침습적 치료, 약물 치료 및/또는 최소 침습적 치료를 병합하여 제공할 수 있다.
STATEMENT 15: Clinicians should counsel patients that there is currently insufficient evidence to support the use of nutraceuticals, vitamins, supplements, or herbal remedies in the treatment of patients with OAB. (Expert Opinion)
의사는 OAB 환자에게 현재 건강기능성약품(nutraceuticals), 비타민, 보충제 또는 한방치료(herbal remedies)의 사용을 지지할 충분한 근거가 없음을 상담해야 한다.
PHARMACOTHERAPY
STATEMENT 16: Clinicians should offer antimuscarinic medications or beta-3 agonists to patients with OAB to improve urinary urgency, frequency, and/or urgency urinary incontinence. (Strong Recommendation; Evidence Level: Grade A).
의사는 OAB 환자에게 요절박, 빈뇨 및/또는 절박성 요실금을 개선하기 위해 항무스카린제 또는 베타-3 작용제를 처방해야 한다.
STATEMENT 17: Clinicians should counsel patients with OAB on the side effects of all oral medication options; treatment should be chosen based on side effect profiles and in the context of shared decision-making. (Clinical Principle)
모든 경구 약물의 부작용에 대해 OAB 환자에게 상담해야 하며, 치료는 부작용 프로파일과 공동 의사결정(context of shared decision-making) 하에 선택해야 한다.
STATEMENT 18: Clinicians should discuss the potential risk for developing dementia and cognitive impairment with patients with OAB who are taking, or who are prescribed, antimuscarinic medications. (Clinical Principle)
의사는 항무스카린제를 복용 중이거나 처방받은 OAB 환자에게 치매 및 인지 기능 장애 발생 위험에 대해 논의해야 한다.
STATEMENT 19: Clinicians should use antimuscarinic medications with extreme caution in patients with OAB who have narrow-angle glaucoma, impaired gastric emptying, or a history of urinary retention. (Clinical Principle)
의사는 협우각 녹내장, 위 배출 장애, 또는 요폐의 병력이 있는 OAB 환자에게 항무스카린제를 매우 신중하게 사용해야 한다.
STATEMENT 20: Clinicians should assess patients with OAB who have initiated pharmacotherapy for efficacy and for onset of treatment side effects. (Expert Opinion)
의사는 약물 치료를 시작한 OAB 환자에게 치료 효과 및 부작용을 평가해야 한다.
STATEMENT 21: In patients with OAB who experience intolerable side effects or who do not achieve adequate improvement with an OAB medication, clinicians may offer a different medication in the same class or a different class of medication to obtain greater tolerability and/or efficacy. (Clinical Principle)
OAB 약물 치료로 참을 수 없는 부작용을 경험하거나 충분한 개선을 이루지 못한 OAB 환자에게 더 나은 내약성 및/또는 효능을 위해 동일한 계열의 다른 약물 또는 다른 계열의 약물을 제공할 수 있다.
STATEMENT 22: In patients with OAB who do not achieve adequate improvement with a single OAB medication, clinicians may offer combination therapy with a medication from a different class. (Conditional Recommendation; Evidence Level: Grade B)
단일 OAB 약물로 충분한 개선을 이루지 못한 OAB 환자에게 의사는 다른 계열의 약물과 병용요법을 제공할 수 있다.
MINIMIALLY INVASIVE THERAPIES
STATEMENT 23: Clinicians may offer minimally invasive procedures to patients with OAB who are unable or unwilling to undergo behavioral, non-invasive, or pharmacologic therapies. (Clinical Principle)
의사는 행동 치료, 비침습적 치료 또는 약물 치료를 받지 못하거나 원하지 않는 OAB 환자에게 최소 침습적 치료를 시행할 수 있다.
STATEMENT 24: Clinicians may offer patients with OAB, in the context of shared decision making, minimally invasive therapies without requiring trials of behavioral, non-invasive, or pharmacologic management. (Expert Opinion)
의사는 OAB 환자에게 공동의사결정(shared decision-making)하에 행동 치료, 비침습적 치료 또는 약물 치료를 시도하지 않고 최소 침습적 치료를 고려할 수 있다.
STATEMENT 25: In patients with OAB who have an inadequate response to, or have experienced intolerable side effects from, pharmacotherapy or behavioral therapy, clinicians should offer sacral neuromodulation, percutaneous tibial nerve stimulation, and/or intradetrusor botulinum toxin injection. (Moderate Recommendation; Evidence Level: Grade A)
약물 치료 또는 행동 요법에 충분한 반응이 없거나 참을 수 없는 부작용을 경험한 OAB 환자에게 의사는 천수신경조절, 경피적 경골신경자극 및/또는 방광내 보툴리눔톡신 주사를 시행해야 한다.
STATEMENT 26: Clinicians should measure post-void residual in patients with OAB prior to intradetrusor botulinum toxin therapy. (Clinical Principle)
의사는 방광내 보툴리눔톡신 치료 전에 OAB 환자의 배뇨 후 잔뇨량을 측정해야 한다.
STATEMENT 27: Clinicians should obtain a post-void residual in patients with OAB whose symptoms have not adequately improved or worsened after intradetrusor botulinum toxin injection. (Clinical Principle)
의사는 방광내 보툴리눔톡신 주사 후 증상이 충분히 개선되지 않거나 악화된 경우, 배뇨 후 잔뇨량을 측정해야 한다.
STATEMENT 28: Clinicians should discontinue oral medications in patients with OAB who have an appropriate response to a minimally invasive procedure but should restart pharmacotherapy if efficacy is not maintained. (Expert Opinion)
최소 침습적 치료에 적절한 반응을 보인 OAB 환자에서는 경구 약물을 중단하고, 그 후 효과가 유지되지 않으면 약물 치료를 다시 시작해야 한다.
STATEMENT 29: Clinicians may perform urodynamics in patients with OAB who do not adequately respond to pharmacotherapy or minimally invasive therapies or procedures to further evaluate bladder function and exclude other disorders. (Clinical Principle)
의사는 약물 치료 또는 최소 침습적 요법에 충분히 반응하지 않는 OAB 환자에서 방광 기능을 추가로 평가하고 다른 질환을 배제하기 위해 요역동학검사를 시행할 수 있다.
INVASIVE THERAPIES
STATEMENT 30: The clinician may offer bladder augmentation cystoplasty or urinary diversion in severely impacted patients with OAB who have not responded to all other therapeutic options. (Expert Opinion)
의사는 모든 다른 치료 옵션에 반응하지 않는 심한 OAB 환자에게 방광확대성형술 또는 요로전환술을 시행할 수 있다.
INDWELLING CATHETERS
STATEMENT 31: Clinicians should only recommend chronic indwelling urethral or suprapubic catheters to patients with OAB when OAB therapies are contraindicated, ineffective, or no longer desired by the patient and always in the context of shared decision-making due to risk of harm. (Expert Opinion)
의사는 OAB 치료가 금기이거나 효과가 없거나, 혹은 더 이상 환자가 원하지 않는 경우에 한해 지속적 유치 요도카테터 또는 치골상부카테터 설치를 환자에게 권장해야 하며, 위해의 위험성이 있으므로 이는 항상 공동의사결정(shared decision-making) 하에 이뤄져야 한다.
BPH and OAB
STATEMENT 32: Clinicians may offer patients with BPH and bothersome OAB, in the context of shared decision-making, initial management with non-invasive therapies, pharmacotherapy, or minimally invasive therapies. (Expert Opinion)
의사는 환자와의 공동 의사결정(shared decision-making) 하에 BPH와 불편한 OAB 증상을 가진 환자에게 초기 관리로 비침습적 요법, 약물치료 또는 최소 침습적 치료를 제공할 수 있다.
STATEMENT 33: Clinicians should offer patients with BPH and OAB monotherapy with antimuscarinic medications or beta-3 agonists, or combination therapy with an alpha blocker and an antimuscarinic medication or beta-3 agonist. (Conditional Recommendation; Evidence Level: Grade B)
BPH와 OAB를 가진 환자에게 항무스카린제 또는 베타-3 작용제를 사용한 단일요법, 또는 알파 차단제와 항무스카린제 또는 베타-3 작용제를 병용한 복합요법을 제공해야 한다.
4. 결론
새롭게 발표된 2024년 AUA/SUFU Guideline은 과거와 비교하여 여러 변화를 담고 있다. 본 지침은 OAB 환자의 진단 과정에서 비뇨의학 외적 기여 요인을 포함하여 포괄적으로 평가하는 것을 강조하고 있다. 이는 OAB와 연관될 수 있는 다양한 의학적 상태(예, 비만, 변비, 골반저기능장애 등)를 체계적으로 파악함으로써 보다 정확한 진단과 효과적인 치료 계획을 세울 수 있기 때문이다. 특히, 새로운 지침은 단계적 치료(step therapy) 대신 공동 의사 결정(shared decision-making)의 중요성을 강조하고 있는데, 환자와 의사가 함께 다양한 치료 옵션을 논의하고, 각각의 치료에 대한 효과 및 부작용을 충분히 설명함으로써, 환자의 선호와 임상적 요구에 맞는 최적의 치료 방침을 선택하도록 권장하고 있다. 이러한 접근은 환자에게 질환과 치료에 대한 충분한 정보를 제공하여, 환자가 치료 과정에 적극적으로 참여하고 스스로의 건강 관리에 대한 책임감을 가질 수 있도록 도울 것이다.
또한, 항무스카린제와 같은 약물의 잠재적 부작용에 대한 명확한 설명과 적절한 약물 사용을 강조하고 있는데, 이는 환자에게 약물 치료의 위험성과 이점을 명확히 이해시키고, 부작용을 최소화하는 방향으로 치료를 최적화하는 데 중점을 두고 있다고 생각된다. 따라서, 새로운 지침의 개정 취지를 이해하고, OAB 환자 진료 시 개별 환자의 특성을 고려한 맞춤형 치료를 제공하는 것이 중요하다고 할 수 있다. 본 가이드라인의 개정 취지는 OAB와 연관될 수 있는 다양한 의학적 상태를 포괄적으로 평가하고, 각각의 치료 옵션에 대한 효과와 부작용을 환자에게 충분히 설명한 후, 환자와 함께 최적의 치료 방침을 결정하는 것이 바람직하고 요약할 수 있다. 이러한 노력을 통해 환자들이 보다 나은 삶의 질을 능동적으로 유지할 수 있을 것으로 기대한다.